DEFINICION
RESISTENCIA BACTERIANA
En la actualidad, la resistencia bacteriana representa un problema muy grave al que se enfrentan los médicos asistenciales. En efecto, ya se han comunicado casos de ciertas bacterias, como Staphylococcus aureus, que son resistentes a la mayoría de los antibióticos, con el consiguiente pronóstico sombrío para los pacientes afectados. Un aspecto epidemiológico importante es el hecho que la resistencia antibiótica que emerge en un lugar puede diseminarse a zonas alejadas.
FACTORES DESENCADENANTES
Aunque existen muchos factores que pueden desencadenar resistencia bacteriana, los principales son la prevalencia de los genes de resistencia y la amplia utilización de antibióticos. Las bacterias resistentes a los antibióticos no son más virulentas que las susceptibles, ya que se requiere la misma cantidad de gérmenes para producir enfermedad. Sin embargo, las formas resistentes son más difíciles de eliminar. Una vez que se suspende el tratamiento antibiótico, las bacterias resistentes pueden persistir durante un tiempo; si existen bacterias susceptibles en la vecindad, éstas pueden recolonizar al individuo. En ausencia de antibióticos los gérmenes susceptibles pueden sobrevivir mejor debido a que no deben gastar energía en mantener genes de resistencia. La utilización de antibióticos selecciona y promueve el crecimiento de bacterias no susceptibles a estos fármacos. Cuando una bacteria es expuesta a un antimicrobiano, los microorganismos susceptibles mueren, pero aquellos no sensibles al fármaco pueden sobrevivir y crecer si la cantidad del antibiótico es muy baja para eliminarlos. A medida que continúa el tratamiento algunas células sobrevivientes adquieren una resistencia todavía más importante, a través de mutación genética que genera una nueva cepa resistente o a través del intercambio genético con nuevas bacterias. Estas células resistentes evaden con éxito la acción de los fármacos y se vuelven predominantes.
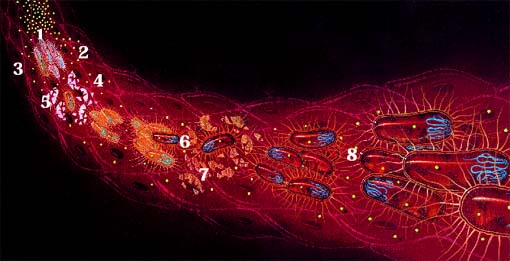
- 1 Antibiótico en sangre
- 2 Bacterias sensibles a los antibióticos
- 3 Bacteria no sensible a los antibióticos
- 4 Bacterias muertas por antibióticos
- 5 Bacteria sobreviviente
- 6 Bacteria con resistencia creciente a
antibióticos - 7 Bacterias muertas por antibióticos
- 8 Población bacteriana con resistencia creciente al antibiótico
Bacterias mas representativas de la resistencia bacteriana
- Staphylococcus aureus: produce infecciones de heridas, neumonía y septicemia. En algunos hospitales, más del 60% de las cepas son resistentes a la meticilina.
- Acinetobacter: es causa de infecciones graves en pacientes inmunocomprometidos.
- Enterococcus faecalis: produce septicemias, infecciones urinarias e infecciones de heridas en pacientes con compromiso inmunitario.
- Neisseria gonorrhoeae: agente etiológico de la gonorrea, es resistente en la actualidad a múltiples antibióticos.
- Mycobacterium tuberculosis: la resistencia a los tuberculostáticos de primera línea representa un problema de salud pública muy grave en algunos centros asistenciales.
- Escherichia coli: es causa de infecciones urinarias, sepsis, gastroenteritis e insuficiencia renal. Algunas cepas responsables de infecciones urinarias son resistentes a múltiples antibióticos.
- Pseudomonas aeruginosa: causa septicemias y neumonías particularmente en pacientes con fibrosis quística o inmunodeprimidos. Algunas cepas son multirresistentes.
- Streptococcus pneumoniae: es la causa de sepsis, otitis media, neumonía y meningitis. La resistencia a múltiples antibióticos ensombrecen el pronóstico de estas infecciones.
